- --- Home --
- Prevenzione della Retinopatia Ipertensiva
- Prevenzione del Distacco Retinico
- Glaucoma
- Prevenzione della Retinopatia Diabetica
- Maculopatia Senile
- Occhio secco
- Innesto Corneale
- Prevenzione dell'ambliopia: l'Occhio Pigro
- Le Blefariti
- Corioretinopatia Sierosa
- Neoformazioni Palpebrali
- Fluorangiografia
- Esami Elettrofunzionali
- --- Home --
- Prevenzione della Retinopatia Ipertensiva
- Prevenzione del Distacco Retinico
- Glaucoma
- Prevenzione della Retinopatia Diabetica
- Maculopatia Senile
- Occhio secco
- Innesto Corneale
- Prevenzione dell'ambliopia: l'Occhio Pigro
- Le Blefariti
- Corioretinopatia Sierosa
- Neoformazioni Palpebrali
- Fluorangiografia
- Esami Elettrofunzionali
LA DEGENERAZIONE MACULARE SENILE
La Degenerazione Maculare Senile (D.M.S.) è caratterizzata da un'alterazione della retina che conduce ad una compromissione della sua integrità anatomica.
Viene ad essere interessata la macula, cioè la parte centrale del fondo oculare, laddove convergono i raggi di luce.
La D.M.S. insorge prevalentemente dopo i 50 anni di età determinando, negli stati avanzati, gravi e permanenti alterazioni della visione centrale.
FATTORI DI RISCHIO
Sono stati evidenziati diversi fattori di rischio, alcuni dei quali sono attualmente ritenuti importanti nell'insorgenza delle lesioni: eta', ipercolesterolemia, fumo di sigaretta. Altri fattori si sono dimostrati meno importanti: iride chiara, ipertensione arteriosa, difetti della vista come l'ipermetropia. Negli ultimi anni l'ipotesi che la luce rappresenti un fattore di rischio ha raccolto un numero maggiore di sostenitori. Espressione del danno retinico risulta essere il deposito di materiale amorfo sotto forma di drusen (dal tedesco "deposito").
Esistono forme di drusen dure e drusen soffici a seconda della sfumatura dei margini e del loro aspetto più in generale. Le "drusen" rappresentano uno degli aspetti più precoci e clinicamente visibili in corso di D.M.S. Le "drusen" possono essere un reperto a lungo stazionario, oppure possono evolvere in una D.M.S. più o meno grave. Esistono due forme di Degenerazione Maculare Senile: la forma atrofica (90% dei casi) (Fig. 1), e la forma essudativa (10% dei casi) (Fig. 2).

fig. 1

fig. 2
Questa seconda forma, sebbene sia più rara, è però più grave. Infatti uno degli eventi più temibili di questa forme essudative è la neovascolarizzazione sottoretinica (N.V.S.R.). Questa è costituita da neovasi che, originando dalla coroide (membrana vascolare nutritiva dell'occhio), si sviluppano e si ramificano nello spazio sottoretinico.
I neovasi hanno una parete incompleta e fragile, per cui provocano, con estrema facilità, emorragie e versamenti sierosi a carico della retina. Il fluido essudativo presente nella macula dei pazienti affetti da maculopatia umida, riflette direttamente l'attività della malattia e, pertanto, la misurazione del volume del fluido maculare CMFV alle scansioni OCT, risulta avere una maggiore accuratezza diagnostica rispetto alla valutazione dello spessore subfoveale centrale CST (S. Vujosevic; Milano).
La gestione terapeutica della maculopatia è attualmente basata sul valore di CST, misurabile all'OCT, generalmente uguale o superiore a 400 micron; è stato osservato che la quantificazione automatizzata del CMFV all'OCT sembra essere più accurata come criterio di gravità della malattia e come risposta al trattamento di iniezioni intravitreali.
La N.V.S.R. è responsabile di lesioni permanenti a carico delle cellule recettrici luminose.
II paziente affetto da D.M.S. avrà una riduzione dell'acutezza visiva più o meno importante in funzione dell'estensione e dell'entità della compromissione maculare.
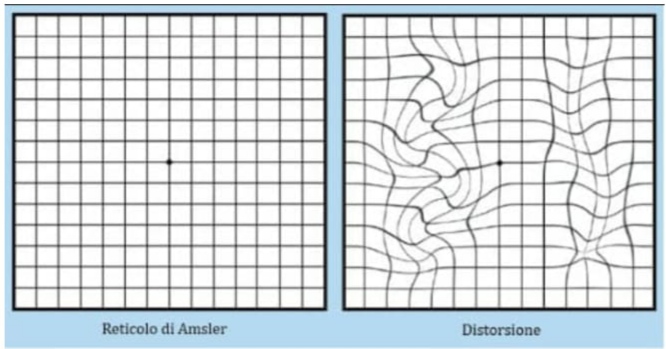
Il paziente potrà inoltre lamentare fastidiose metamorfopsie (visione deformata, "ondulata") degli oggetti fissati. Il test di Amsler: consente ai pazienti di notare, anche a casa, eventuali variazioni della maculopatia e, quindi, ricorrere all’oculista. Periodicamente ci si pone di fronte ad un foglio quadrettato, fissando il punto disposto al centro. Qualora si notino deformazioni delle immagini o macchie, queste andranno disegnate.
OCT: Tomografia a Coerenza Ottica, non invasiva, ci permette di studiare i vari strati costituenti la retina e monitorare la malattia con esami ripetuti. Si tratta della metodica più moderna a nostra disposizione.
La N.V.S.R. nelle fasi iniziali non è identificabile all'esame del fondo oculare, ma l'Angio-OCT e la fluorangiografia (esame che visualizza i vasi grazie ad un mezzo di contrasto colorato) consentono di diagnosticare non solo la presenza della N.V.S.R., ma anche di determinarne con precisione la localizzazione rispetto alla macula che normalmente è sprovvista di vasi.
I neovasi hanno un aspetto a merletto nella fase iniziale, ed una caratteristica importante è che la loro colorazione, con il mezzo di contrasto, aumenta di intensità, ma non di estensione.
La complicanza più frequente è il distacco emorragico della retina centrale e, successivamente, la formazione di una cicatrice fibrosa a livello maculare.
COSA FARE?
Per la D.M.S. esistono interventi terapeutici di tipo farmacologico e non. Nelle forme atrofiche l'orientamento terapeutico internazionale è rivolto all'impiego di preparati a base di oligoelementi (zinco e selenio), vitamine (A -D- E - C) ed antiossidanti (selenio - Vit. E - Vit. C).Lo Zafferano contiene vitamina A vitamine del gruppo B e vitamina E,minerali e due carotenoidi,la crocina e la crocetina.Nell'uomo l'efficacia del trattamento con Zafferano e'stata dimostrata nei pazienti con una degenerazione maculare legata all ' eta', in fase iniziale o mediamente avanzata, con l'integrazione per bocca di 20 milligrammi al giorno di Zafferano, per 6 mesi, hanno tratto giovamento sia per la funzione visiva che per la progressione della malattia (B.Falsini del Gemelli Roma). Per le forme "soffici" si parla essenzialmente di laserterapia, che viene utilizzata per il trattamento della N.V.S.R. mediante fotocoagulazione mirata.
La N.V.S.R. va considerata come un'urgenza dal momento che i vasi crescono verso il centro della macula rapidamente e ciò riduce sempre di più il range d'azione fotocoagulativa possibile. Il paziente, mediante un accurato colloquio preliminare, sarà informato che il trattamento laser ha il solo scopo di bloccare l'evoluzione della N.V.S.R. o, quanto meno, di rallentarne il decorso; è corretto ottenere dal paziente un consenso scritto (attestante che questo sia stato informato dei possibili rischi impliciti in tale trattamento, condotta normalmente adottata in tutte le procedure diagnostico-terapeutiche invasive). Le aree da trattare con il laser saranno identificate attraverso un esame fluorangiografico recente (massimo 72 ore), indispensabile per identificare anche neovascolarizzazioni occulte. Dopo il trattamento il paziente verrà seguito mediante esami fluorangiografici ravvicinati, ciò è importante nel caso dell'insorgere di possibili recidive.
La N.V.S.R. rimane tuttora una malattia difficile il cui trattamento laser consente di rallentare il suo decorso insidioso, pertanto, non è sempre possibile parlare di una vera e propria guarigione.
Nuove terapie per la degenerazione maculare senile: l’OCRIPLASMINA per il trattamento delle trazioni vitreomaculari (VMT), compresa quella associata a microforo maculare, di diametro inferiore o pari a 400 micron, il farmaco è disponibile in flaconcino monouso per iniezioni intravitreali.
In caso di neovascolarizzazione sottomaculare, una possibilità terapeutica è offerta dalla terapia fotodinamica (PDT). La VERTEPORFIRINA, iniettata lentamente in vena, si lega selettivamente ai neovasi sottoretinici. Dopo l’infusione, l’area da trattare viene irradiata con un laser a diodi, che induce trombosi e chiusura dei neovasi perfusi dalla verteporfirina, senza danneggiare la retina circostante.
Sempre in caso di neovascolarizzazione, si ricorre a due farmaci utilizzati per iniezione intravitreale: il RANIBIZUMAB ed il BEVACIZUMAB, già utilizzati in oncologia, come sostanze antiangiogenetiche per il loro riconosciuto potere di bloccare la proliferazione vasale.
Nuove speranze arrivano da studi clinici con uno speciale laser che "ringiovanisce" la retina e potrebbe rallentare, di ben quattro volte, la progressione della maculopatia. Il laser è l'Ellex 2RT Retinal Renjuvenation Therapy, oggi già in uso clinico per il trattamento dell'edema maculare diabetico.
Esso agisce stimolando la rimozione dei detriti cellulari che intossicano il centro della retina, la macula,inoltre sembra in grado di ringiovanire la membrana di Bruch retinica, la cui permeabilità è fondamentale per regolare lo smaltimento di questi detriti.
La terapia di ringiovanimento è efficace, prima che avvenga una perdita visiva e, quindi, negli STADI PRECOCI della degenerazione maculare senile. E' un trattamento laser retinico, non termico, pulsato, a nanosecondi; analogamente ai trattamenti di ringiovanimento cutaneo, questo laser induce un incremento del naturale turn over cellulare, favorendo la sostituzione delle cellule danneggiate con quelle sane limitrofe.
La fotobiomodulazione LLLT
(Dott. L. Benazzi; Ferrara) è una luce laser, non invasiva, con livelli di energia molto bassi, che non causa danni ai tessuti, utilizza un diodo ad emissione pulsata di luce LED rossa, a bassa potenza, di 630 nm, prevenendo l'apoptosi cellulare: la luce penetra nei tessuti, stimola i fotorecettori aumenta il flusso sanguigno ripristina la funzione mitocondriale, aumentandone l'attività metabolica (cioè la produzione di energia) ed inibendo gli eventi infiammatori e la morte cellulare. LLLT non è invasivo, non è ablativo, è risultato, altresì, efficace nel promuovere la riduzione delle piaghe da decubito e nel controllare anche patologie corneali; contrasta l'insufficienza mitocondriale e diminuisce il volume di drusen. È stato utilizzato anche per i trattamenti di retinite pigmentosa e nei pazienti con ambliopia.
Buone speranze ci sono con l'occhio bionico; funziona grazie a microchip che riescono a vedere caratteri molto grandi ed anche sequenze di lettere.
La protesi, con microchip costituito da 378 fotodiodi miniaturizzati, con dimensioni totali di soli 2 mm. di lunghezza e larghezza, impiantata sotto la retina, in grado i sostituire i fotorecettori retinici mancanti, nei pazienti con degenerazione maculare legata all'età, di tipo atrofico, allo STADIO TERMINALE di malattia, restituendo, in parte, la funzionalità visiva persa e, con essa, un maggior grado di indipendenza e di autonomia.
E' molto importante una più estesa informazione sui problemi inerenti questa patologia, consigliando una stretta collaborazione oftalmologo-paziente per un adeguato trattamento dell'occhio primariamente colpito ed un monitoraggio profilattico nel tempo a salvaguardia dell'occhio controlaterale.
A cura della Prof.ssa Sandra Cinzia Carlesimo e del Prof. Corrado Balacco Gabrieli

test di Amsler